Es curable y prevenible.
Pero en 2019 la tuberculosis mató al menos a 1,4 millones de personas en el mundo y enfermó a cerca de 10 millones, incluyendo a más de un millón de menores, de acuerdo a la Organización Mundial de la Salud (OMS).
Uno de los desafíos para combatir la tuberculosis o TB es que la bacteria que la causa está presente en cerca de un cuarto de la población mundial, según la OMS.
Y desde ese estado latente la infección puede volverse activa cuando se agudizan otros factores, como la pobreza y la desnutrición.
“La tuberculosis es una enfermedad de la pobreza“, destaca la OMS en su informe global más reciente sobre el tema.
Y tanto esa pobreza como el acceso a los servicios de salud se han visto profundamente afectados en muchos países por la pandemia de covid-19.
“12 meses de covid eliminaron 12 años de progreso en la lucha global contra la tuberculosis“, afirmó esta semana End TB Partnership, un consorcio global para detener el avance de la enfermedad que integra la OMS junto a más de mil organizaciones a nivel global.
La agrupación afirmó que en solo 23 países el número de personas diagnosticadas y tratadas por TB cayó en al menos un millón en 2020 respecto a 2019.
Y señaló además que, según datos provenientes de India y Sudáfrica, las personas coinfectadas con TB y covid-19 tienen un riesgo de mortalidad tres veces superior que los pacientes que solo tienen TB.

Qué es la tuberculosis
La tuberculosis es causada por la bacteria Mycobacterium tuberculosis, que casi siempre afecta a los pulmones, pero puede afectar a otras partes del cuerpo.
La OMS explica que la infección se transmite de persona a persona a través del aire.
Cuando un enfermo de tuberculosis pulmonar tose, estornuda o escupe, expulsa bacilos tuberculosos al aire.
Y basta con que una persona inhale unos pocos de estos bacilos para quedar infectada.
La amenaza de la tuberculosis latente
Cerca de una de cada cuatro personas en el planeta está infectada por el bacilo de la tuberculosis, de acuerdo a la OMS.
La TB latente puede detectarse con una prueba cutánea o de sangre.
En la mayoría de las personas que inhalan las bacterias de la tuberculosis y se infectan, su cuerpo puede combatir las bacterias e impedir que se multipliquen.
Aunque no presentan síntomas de enfermedad ni transmiten la infección, estas personas tienen un riesgo de enfermar de tuberculosis a lo largo de su vida de entre el 5% y el 15%.
Las personas inmunodeprimidas, por ejemplo las que viven con el VIH o padecen desnutrición o diabetes, así como los consumidores de tabaco, corren un riesgo “mucho mayor” de enfermar, según la OMS.
“TB latente significa aquella persona que en determinado momento se contagió de TB, pero las defensas de su organismo lo protegieron. Entonces, es alguien que tiene la infección TB dentro del cuerpo, pero gracias a sus defensas no desarrolla la enfermedad; es como si la TB estuviera dormida o hibernando”.
Así se lo explicó a BBC Mundo Leonid Lecca, director en Perú de Socios En Salud, una ONG con sede en Estados Unidos, e Instructor del Departamento de Salud Global y Medicina Social de la Universidad de Harvard.

“El problema es que si este grupo de personas no es protegida, en algún momento de su vida, cuando bajen las defensas (por ejemplo, debido a una mala nutrición) podría el germen “despertarse“y provocar una enfermedad TB”.
“Por eso aquí hay dos mensajes: combatir los determinantes sociales (pobreza, malnutrición), y proteger a las personas en riesgo de TB (con la terapia preventiva contra la tuberculosis)”.
En el caso de Argentina “se estima que un 30% de la población tiene infección latente, y que en inmunocompetentes la posibilidad de que esa infección se transforme en enfermedad es del 10%”, le explicó a BBC Mundo Marcela Natiello, coordinadora del Programa Nacional de TB y Lepra de Ministerio de Salud de ese país.
La experta argentina señaló que el mayor riesgo lo presentan las personas que por alguna causa fisiológica o adquirida tienen una alteración del sistema inmune (embarazadas, niños, desnutridos, con tratamiento inmunosupresor, VIH etc.).
“La tuberculosis latente puede tratarse en algunas situaciones para evitar que se transforme en enfermedad”, dice la especialista.
“En nuestro país la mayor fuente de contagio se da por exposición a casos que contagian (bacilíferos) siendo necesario que los enfermos puedan finalizar su tratamiento y se pueda realizar un control adecuado de los contactos”.
En Estados Unidos hasta 13 millones de personas podrían tener una infección de tuberculosis latente, según el Centro para el Control y la Prevención de Enfermedades (CDC, por sus siglas en inglés).
El mismo organismo señala que más del 80% de las personas que se enferman de tuberculosis en Estados Unidos han tenido una infección de tuberculosis latente que no fue tratada.
Prevenible pero letal
El tratamiento preventivo de la TB consiste en tratar con medicamentos a las personas expuestas a la tuberculosis para evitar que desarrollen la enfermedad.
El CDC afirma que las personas con infección de tuberculosis latente deberían ser tratadas para evitar que lleguen a tener la enfermedad de TB.
Este tratamiento preventivo es variable según el país y la OMS actualizó en 2020 las normas de terapia preventiva, explicó el doctor Lecca.
“Por ejemplo, un muy buen tratamiento sería el de tres meses de isoniacida más (el antibiótico) rifapentina de forma semanal por tres meses, pero desafortunadamente la rifapentina es accesible a pocos países. Perú, por ejemplo no tiene acceso a ese medicamento y se usa solamente el esquema de seis meses de isoniacida de forma diaria”.
Una vez que las personas desarrollan la enfermedad la tasa de mortalidad puede ser alta.
La OMS señala que sin un tratamiento adecuado morirán en término medio el 45% de las personas VIH-negativas con tuberculosis y prácticamente la totalidad de las personas VIH-positivas con tuberculosis.

El desafío de la TB resistente
Cerca de un 85% de las personas que desarrollan tuberculosis pueden ser tratadas con éxito con fármacos como la rifampicina que son administrados durante un período de seis meses.
Aunque tarda esos meses en curarse, una persona con TB deja de ser contagiosa en promedio a los 15 días de haber iniciado el tratamiento correcto.
Pero una gran amenaza de salud pública es el aumento a nivel global de la tuberculosis resistente, que requiere un tratamiento más costoso y prolongado.
A nivel global, cerca de medio millón de personas desarrolló en 2019 tuberculosis resistente a la rifampicina, de los cuales más del 70% tenía TB multirresistente a dos fármacos, según la OMS.
La tuberculosis en el continente americano
La mayoría de los casos de TB en 2019 se registraron en el sureste asiático y África. El continente americano representó un 2,9% del total.
La Organización Panamericana de la Salud (OPS) estimó en 289.000 los casos de tuberculosis en 2019 en las Américas, de los cuales unos 15.000 eran menores de 15 años.
La OPS estima que la TB mató en 2019 a 22.900 personas en la región, de las cuales el 26% (5.900) estaban infectadas con VIH.
“La región de las Américas tiene un grupo de países llamados de alta carga que están encabezados por Brasil, Perú, México, Colombia y Haití con el 69% de los casos estimados de tuberculosis para el 2019“, le señaló a BBC Mundo Rafael López Olarte, experto de la OPS en la prevención, control y eliminación de la tuberculosis.
“En cuanto a la tuberculosis farmacorresistente, Perú y Brasil representan el 52% de todos los casos del continente”.
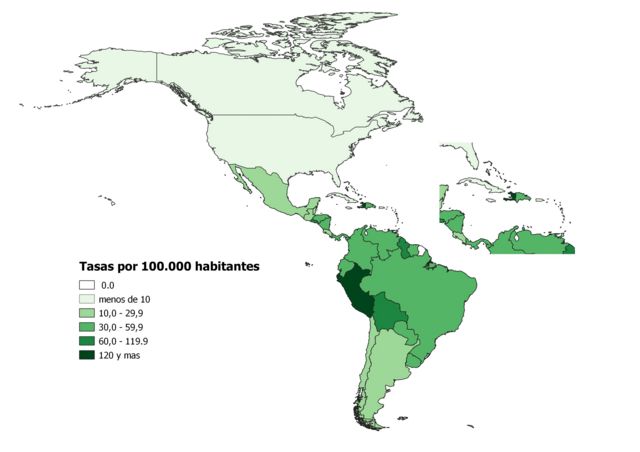
Si bien a nivel mundial la incidencia de tuberculosis venía disminuyendo, entre 2017 y 2018 el número de casos de TB estimados en las Américas aumentó 2,5%.
En siete países de la región se observó un aumento de la tasa de incidencia notificada entre el 2014 y el 2018, con 82% en Venezuela, 58% en El Salvador, 6% en Brasil y México y 5% en Argentina.
El aumento de la incidencia de TB en la región se debe por un lado al uso de métodos de diagnóstico más sensibles.
Pero la OPS afirma que también se debió “al deterioro persistente de las condiciones socioeconómicas y la fragmentación de los sistemas de salud”, entre otras causas.
El impacto de la pandemia
A poco más de un año del inicio de la pandemia, su impacto es mucho peor de lo que se proyectaba, según el Stop TB Partnership.

Nueve países que representan el 60% de los casos a nivel mundial de tuberculosis vieron una reducción drástica, de hasta 41%, en el diagnóstico y tratamiento de infecciones de TB en 2020. Son Bangladesh, India, Indonesia, Myanmar, Pakistán, Filipinas, Sudáfrica, Tayikistán y Ucrania.
La caída significa una vuelta a niveles no vistos en esos países desde 2008, un retroceso de 12 años.
“Doce años de avances impresionantes… han sido trágicamente revertidos por otra infección respiratoria“, afirmó el doctor Lucica Ditiu, director ejecutivo de End TB Partnership.
“En ese proceso hemos puesto en peligro la vida de millones de personas”.
A nivel del continente americano, el impacto de la pandemia se ha sentido en la caída en la prestación de servicios de detección, tratamiento y seguimiento de pacientes con TB, afirmó a BBC Mundo El Dr. López Olarte.
“El diagnóstico y notificación de nuevos casos de TB ha disminuido en alrededor del 15-20% en promedio en la región comparativamente con el 2019 según datos preliminares, lo cual indica casos no diagnosticados por los servicios de salud y continuidad en la trasmisión de la infección”, afirmó el experto de la OPS.
“Esto sería más evidente en el caso de la transmisión intradomiciliaria de personas aún no diagnosticadas dada la situación de encierro, lo cual es preocupante”.

El caso de Perú
Perú es el segundo país del continente americano con mayor incidencia de TB después de Haití (casos nuevos en un año cada 100.000 habitantes).
“Hay que entender que la tuberculosis, además de ser un problema médico es un problema social. Eso significa que requiere un enfoque multisectorial y esto es el gran desafío para su respuesta en todos los países, incluído el Perú”, señaló Lecca.

“Una familia con alguien afectado por tuberculosis no solo se enfrenta a la enfermedad, sino también generalmente a la pobreza, a la insalubridad, hacinamiento, y al estigma y a la discriminación”.
En Perú la enfermedad se concentra sobretodo en zonas urbanas y periurbanas en los barrios más pobres y marginales, “donde conviven la pobreza, el hacinamiento y la pobre nutrición“, agregó el experto peruano.
El país también enfrenta el gran desafío de la TB resistente.
“Perú desafortunadamente ocupa el primer lugar en las Américas de casos de tuberculosis resistente. Es un problema muy serio pues requiere de medicamentos mejores y más caros, además de un soporte integral a los pacientes, pues se trata de tratamientos que duran muchos meses”.
El tratamiento integral no solo incluye las pastillas, sino el apoyo emocional y socioeconómico a los pacientes para que no abandonen el tratamiento.

“Desafortunamente en Perú, actualmente solo cinco o seis de 10 casos con TB multidrogorresistente (TB MDR) se cura, de los cuales 2-3 es porque abandonan el tratamiento”.
Socios en Salud lleva 25 años en Perú y ha atendido más de 12.000 casos de TB MDR en alianza con el Ministerio de Salud.
Nuevos test e inteligencia artificial
Unos de los avances en Perú ha sido la incorporación de un método de diagnóstico molecular más sensible llamado GeneXpert, aunque solo en algunos sitios.
Otro aspecto crucial según el doctor Lecca es la búsqueda activa de TB, es decir, ir a las comunidades a identificar posibles casos, con iniciativas como el camión TB Móvil.

“Es una estrategia con grandes resultados. Hemos encontrado prontamente y oportunamente casos de TB en la comunidad, incluso personas sin síntomas respiratorios (13% de los casos)”.
TB Móvil identifica lugares de la comunidad donde siempre ha habido casos de tuberculosis, explica el experto, ofrece gratuitamente una radiografía de tórax a toda la comunidad (y no solo a los que tienen síntomas respiratorios) y usa un software de lectura automatizada basada en inteligencia artificial que lee la radiografía.
“Esto evita el error humano y muchas veces también la falta de personal de salud capacitado para leer las radiografías”.
Los casos con radiografía anormal pasan a un segundo test, la prueba molecular GeneXpert.

El caso de Argentina
La TB en Argentina continúa siendo un importante problema de salud pública y con tendencia al ascenso en los últimos años, según explicó Natiello.
“Desde el 2013 el descenso de los casos se detuvo y a partir del 2014 se revierte la curva con un incremento aproximado del 20% en los últimos cinco años”.
“Este aumento es coincidente con el incremento de la pobreza en nuestro país y el deterioro de las condiciones de vida”.
La TB en Argentina afecta mayoritariamente a grupos de personas jóvenes, con una concentración significativa en grandes centros urbanos, señaló la experta.

“El 60% de los casos residen en el área metropolitana de Buenos Aires y en gran medida el patrón epidemiológico responde a las problemáticas de las grandes ciudades, afectando mayoritariamente a las poblaciones que viven en situación de vulnerabilidad, hacinados, en ambientes sin ventilación, mal alimentados y con dificultades en el acceso a la salud por diferentes tipos de barreras (fragmentación del sistema de salud, culturales, económicas, laborales, etc.)”.
Otros grupos muy afectados por la enfermedad son las personas privadas de libertad, los migrantes y las poblaciones indígenas fundamentalmente en el norte del país.
En cuanto al impacto de la pandemia, “se pudo comprobar que uno de cada tres casos con TB activa y covid-19 requirió internación y es 3,6 veces más alto el riesgo de morir en este grupo que en la población general“.
Las notificaciones preliminares de casos nuevos de TB del 2020 en Argentina fueron aproximadamente un 30% menos que los 12.499 de 2019, según la Dra. Natiello.

“Nos puede afectar a todos”
La estrategia para el fin de la tuberculosis de la ONU tiene como meta reducir las muertes por la infección en un 95%, y disminuir los nuevos casos en un 90% entre 2015 y 2035.
Pero se trata de una meta distante, ya que millones de personas en el mundo siguen sin tener acceso ni a diagnósticos rápidos ni a tratamiento.
En el Día Mundial de la Tuberculosis este 24 de marzo, Natiello desea recordar que “la tuberculosis es una enfermedad prevenible, tratable y curable con seis meses de tratamiento en la mayoría de los casos”.
“Si tuvimos un contacto reiterado con una persona enferma podemos desarrollar la enfermedad hasta meses o años después de la exposición“.
“Cualquier persona que tenga tos y expectoración con o sin eliminación de sangre por 15 días puede realizarse un estudio del catarro para descartar la enfermedad”.
Ante la sospecha, es necesario consultar a un centro de salud y de confirmarse la enfermedad “se podrá acceder en forma gratuita al tratamiento en cualquier ciudad del país”.
“Durante décadas la tuberculosis ha sido una enfermedad olvidada, por lo que a diferencia de otros problemas de salud no tenemos buenas herramientas de diagnóstico ni muchos nuevos medicamentos”, dice por su parte el doctor Lecca.
“La infección por tuberculosis es muy similar al covid-19 y no estamos haciendo mucho por controlarla. Tenemos que tomar conciencia de que la tuberculosis es una enfermedad que nos puede afectar a todos.”
Fuente: BBC News